急性肾损伤
病例 2
女性,42 岁,孕 29 周,因「阴道出血伴腹部痉挛」就诊,既往高血压控制差,未行产前检查,已经自行停服降压药。急诊接诊后发现胎儿已经宫内死亡,伴胎盘早剥。实验室检查发现 血红蛋白 95 g/L,血小板 75*10E9/L(血小板基线值为 140*10E9/L),血肌酐 160umol/L,肝酶升高,纤维蛋白原偏低(100 mg/dl, 参考范围 200 ~ 393 mg/dl,),凝血酶原时间延长,符合弥散性血管内凝血(DIC)。血压极度升高,收缩压接近 200 mmHg。入院后行紧急剖腹产,因大量失血而多次输血,伴有低血压休克,收缩压持续 80 ~ 90 mmHg 至少 30 分钟。第二天患者出现无尿,并开始透析治疗,4 周后肾功能才开始逐渐恢复。行肾活检,结果如图 1。
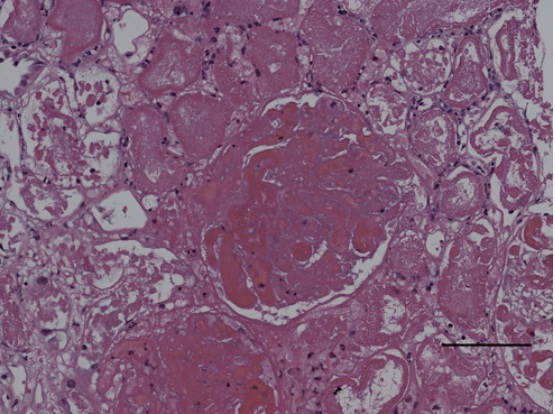
图 1:光镜 HE 染色(刻度尺 100μm)
问题 2 :该病例的病理诊断是什么?
a. 肾小球肾炎
b. 高血压性肾硬化
c. 血栓性微血管病(TMA)
d. 急性肾皮质坏死
答案是: d 该患者表现为在慢性高血压的基础上出现严重的先兆子痫。她的肾功能损伤看上去是由严重先兆子痫引起。HELLP 综合征(溶血,肝酶升高,血小板减少)是先兆子痫的一种严重形式,经常会导致肾脏损伤。肾活检常可见肾小球内皮细胞增生以及血栓性微血管病变。这个患者胎盘早剥,大出血导致急性低血压,病情进展至 DIC。患者随之出现了急性肾皮质坏死,正如上图 1 光镜所见。孕妇低血压很容易出现肾皮质坏死。 |
妊娠相关的急性肾损伤是导致孕期母婴死亡的重要因素。因地区不同及卫生资源的差异,导致妊娠相关 AKI 的病因也各不相同。发展中国家主要由败血症性流产相关的脓毒血症引起,其他还包括高血压、大出血等。发达国家中,败血症和高血压也很常见,除此之外还包括 TMA、心衰、急性妊娠脂肪肝以及产后大出血。
过去的几十年里,妊娠相关 AKI 的发病率呈现下降趋势,这主要归功于产前检查的重视以及败血症性流产的减少。然而,近期加拿大的数据却显示妊娠相关的 AKI 有升高迹象,2003~2004 年妊娠相关 AKI 发生率仅为 1.66 例 / 每 10000 例分娩,但是到了 2009~2010 年,这个数值增加到 2.686 例 / 每 10000 例分娩。虽然说这个发病率仍然是处于低水平,但是这种趋势让人担忧。造成这种变化的有多方面因素,包括辅助生殖技术的进步使得高龄孕产妇越来越多,孕期高血压的发生率增加,以及肥胖人群增多等。因 AKI 需要在孕期或者产后进行透析的比例仍然很低,约 1 例 / 10000 例孕妇,然而一旦需要透析则死亡风险大大增加。
妊娠相关 AKI 大多发生于伴有异常情况的人群,健康人群很少发生。孕早期的妊娠剧吐会导致容量不足,可能需要住院从静脉给与液体复苏。大出血、肺栓塞、心衰或败血症均可引起肾前性 AKI,如果肾损伤程度较重,持续时间长,那么还有可能会出现缺血性急性肾小管坏死(ATN)。另外 ATN 也可见于急性妊娠脂肪肝、羊水栓塞,或继发于严重的先兆子痫,特别是在 HELLP 综合征(溶血、肝酶升高、血小板减少)当中(图 2)。
图 2 : HELLP 综合征的肾活检(刻度尺 100μm)
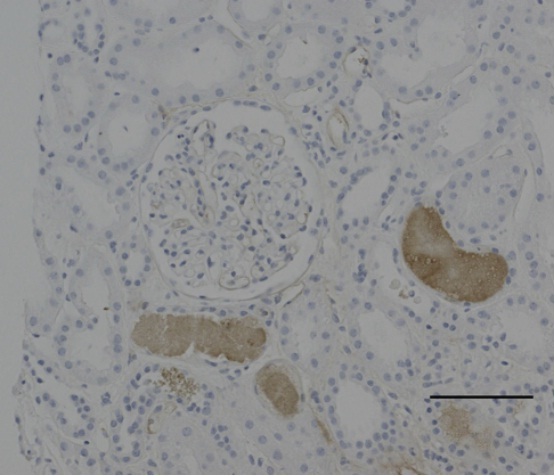
病例来源:30 岁孕妇,溶血,肝酶升高,血小板减少,诊为 HELLP 综合征,因 AKI 行肾活检,发现重度肾小管坏死(ATN)及大量血红蛋白管型,很可能是由于低灌注和溶血导致。
急性肾皮质坏死常见于严重低血压者。比较奇怪的是,许多同样合并严重低血压的情况下,似乎急性肾皮质坏死更偏爱妊娠女性,这可能和妊娠的高凝倾向有关。
妊娠相关 AKI 的诊断标准仍未取得统一。如前所述,妊娠期肾小球生理性高滤过,导致血肌酐较正常降低。参照 AKIN 的标准,血肌酐较基线值增加 0.3 mg/dl(约 27umol/L)可以视为存在肾损伤,血肌酐的小幅升高(< 0.3 mg/dl)有可能协助诊断早期损伤。血肌酐变动应结合临床实际情况。例如一位孕妇的血肌酐较前升高了 0.2 mg/dl,新出现了高血压和血小板减少,考虑 HELLP 综合征或者 aHUS 的可能,那么肾脏就很危险了,需要在接下来的时间里密切监测肾功能的变化和相关血清学指标。B 超常用于排除有无肾后性梗阻,但是此时肾积水更多的是生理性压迫所致而非病理性。因孕期肝脏合成增加,血清补体水平是升高的,此时如果用来诊断系统性红斑狼疮(SLE)就会带来困惑。
妊娠期间的血流动力学异常、炎症及免疫学变化让潜在的肾脏疾病无所遁形,此时判断病变是短期之内出现的急性病变还是既往就存在的慢性病变就变得十分困难,肾小球疾病时尤其明显。肾活检应该在 32 周之前进行。一项系统回顾纳入了 39 个妊娠期行肾活检的研究,共有 243 例患者,肾活检的主要目的是为了鉴别肾小球肾炎和先兆子痫,病理结果导致 66% 的病例改变了原先的治疗策略。孕期行肾活检,报道的并发症轻重不一,和穿刺时的孕周有关,孕周越晚并发症发生率越高,在孕 25 周时达到顶峰(如大出血后需要输血或栓塞、严重产科并发症、早产、甚至有一例可能和胎儿死亡有关)。因此,肾活检之前应充分利用临床现有的资料进行分析,并和孕妇充分沟通相关事宜。一个晚期早产(34 周)的孕妇肾功能下降,此时可以考虑待分娩后再行肾活检。34 周以后胎儿的结局通常较好,此时如果还有明显的肾活检指征,那么需要在穿刺前和患者、产科医生及新生儿专家一起讨论肾活检的利弊。
狼疮性肾炎
SLE 对育龄期女性的影响太深刻了。一旦诊断为 SLE,应尽早至专科医生处咨询生育的问题,采取切实措施降低母体和胎儿的不良事件风险。SLE 患者应该在狼疮活动控制至少 6 个月后再尝试怀孕。
整个孕期可通过生物标志物评估疾病的活动性,评估肾功能及蛋白尿程度来判断疾病有无复发,监测潜在的并发症。及时识别高风险患者很重要,这有助于降低疾病进展风险,把潜在的不良反应降到最低。
孕中、晚期出现肾外的狼疮复发很常见,而肾脏活动常见于产后。有证据表明,有 3% ~ 5% 的 SLE 患者在妊娠期发生严重的疾病复发。妊娠时的免疫学活动指标(如低补体 3 血症、ds-DNA)是肾脏复发的最好预测因子。补体 4 水平偏低及抗 C1q 抗体升高和早期复发有关(一般在孕早、中期),高体重指数(BMI)者在孕晚期或产后复发的风险更高。肾脏复发并不是妊娠的绝对禁忌症。
一些研究评估了女性 SLE 患者的母体并发症。一项分析 SLE 和狼疮性肾炎(LN)女性妊娠预后的系统回顾表明,狼疮复发、高血压及先兆子痫是最主要的母体并发症。同样是 SLE,相较于无 LN 者而言,LN 患者先兆子痫发生更早,更容易早产。SLE 伴 LN 孕妇的总体死亡率约 1%。PROMISSE 研究观察了 385 例 SLE 孕妇,19% 具有不良妊娠结局,胎儿死亡率 4%,新生儿死亡率 1%,早产率 9%,小于胎龄儿 10%。能独立预测不良妊娠结局的因素包括狼疮抗凝物的存在、活动性评分>1 分、使用降压药以及血小板< 100*10E9/L。
怀孕前 1 年内狼疮的活动情况可以很好地预测胎儿预后。怀孕前 1 年激素的用量是流产的最佳预测因子,怀孕前 1 年内狼疮的复发次数是死产的预测因子,而怀孕前存在抗磷脂综合症(APS)以及 ds-DNA 水平可以用于预测早产的发生。完全性先天性心脏传导阻滞是新生儿狼疮的一种严重表现,在暴露于 SSA/Ro 和 SSB/La 抗体后有 1% ~2% 的发病率。如果先前有分娩过新生儿狼疮的病史的话,那么这种发病风险会增加到 20%。由此可见,SLE 孕妇应该常规筛查 SSA/Ro 和 SSB/La 抗体。
大约四分之一的 SLE 孕妇会出现抗心磷脂抗体阳性。APS 和包括流产、先兆子痫等妊娠并发症密切相关。SLE 女性在初次行妊娠评估的时候就应该筛查是否存在抗心磷脂抗体。APS 的主要治疗策略就是抗凝,可以选择普通肝素或低分子肝素。血栓事件在妊娠期间高发,一方面是因为妊娠时机体处于高凝状态,另外一方面就是增大的子宫压迫静脉所致。除此之外,伴有肾小球肾炎的孕妇在妊娠期间蛋白尿加重,很有可能会达到肾病范围的蛋白尿水平,这也会导致血栓事件的风险增加。因此,建议伴有下列情况的 SLE 孕妇应该积极行抗凝治疗:抗心磷脂抗体阳性,有血栓事件史;虽无血栓事件史,但有 APS 的产科表现者(诸如 ≥ 3 次流产,或晚期流产)。
妊娠期间的免疫抑制治疗用药安全参见表 3. 羟氯喹应用安全,应该在整个孕期全程服用,有助于稳定狼疮肾炎,降低复发风险。如果中断羟氯喹的治疗,则有可能会导致孕期的狼疮活动及复发,这样的话就需要更大剂量的激素来控制病情了。
表 3 妊娠与免疫抑制剂
药物 | 妊娠期不良反应 |
安全 | |
羟氯喹 | 无致畸风险,撤药可能会致 SLE 复发 |
糖皮质激素 | 妊娠糖尿病,唇腭裂,胎膜早破 |
硫唑嘌呤 | 无致畸风险 |
环孢霉素 | 胆汁淤积 |
他克莫司 | 妊娠糖尿病,高血压 |
有害 | |
环磷酰胺 | 胎儿畸形,流产 |
霉酚酸酯 | 致畸(唇、腭、耳),流产高发 |
不确定 | |
利妥昔单抗(美罗华) | 胎儿一过性 B 细胞耗竭 |
