梅毒是由梅毒螺旋体引起的一种性传播疾病,主要通过与感染者的黏膜病损直接接触(通常是性接触)传染。当病原体在血液播散时,患者的其他体液也具有传染性。自 2000 年以来,西方国家的梅毒发病率上升了 300%。
尽管多数感染发生在男-男性行为者中,男-女性行为者中感染亦不少见。此外,梅毒还会导致不可逆的视力丧失等严重并发症,所以临床实践中应警惕这类性传播疾病。为此,加拿大渥太华医院传染病科 Patrick O'Byrne 教授对梅毒这一性传播疾病进行了全方位解析,旨在帮助临床医生认识并掌握该病的诊治预防策略。该综述文章于近期发表在《英国医学期刊(BMJ)》上,现将主要内容编译如下。
感染表现
梅毒感染症状多种多样(见表 1),对于性活跃且主诉生殖器病变者,应警惕此类感染。
表 1 梅毒在不同感染阶段的临床表现 
诊断方法
检出梅毒螺旋体的方法包括:暗视野显微镜检查病损、直接荧光抗体检测或聚合酶链反应。上述检测方法应用范围并不广泛,所以目前诊断主要依靠血清学检查。首先进行螺旋体筛选试验,如酶免疫测试(EIA)或化学发光免疫分析(CLIA)检测螺旋体抗体。
若筛选试验阳性,再进行确认性的螺旋体试验,通常进行梅毒螺旋体颗粒凝集试验(TPPA)。若两项试验均为阳性,可确诊梅毒感染。此后,通过快速血浆反应素环状卡片试验(RPR)(一种定量的非螺旋体试验)用于检测疾病活动和评估疗效。
螺旋体筛选试验往往最先有反应,通常在硬下疳出现 2 周内检测阳性。然而,对于检测结果阴性的表现有梅毒样症状或有高风险接触者,应当在 2 到 4 周后再次进行检测。
RPR 试验可在硬下疳出现后长达 4 周仍为阴性,因此一期梅毒患者该项检测常为阴性,而二期梅毒患者中该项检测的敏感性可达 98-100%。然而,由于 RPR 是一项非特性组织损伤检测方法,所以除了梅毒以外还有其他原因导致检测结果阳性。
在没有治疗的情况下,潜在感染以后 3 个月非螺旋体试验呈阴性,可有效排除新发梅毒感染。值得注意的是,螺旋体试验不能区分感染治疗的疾病活动反应与终身阳性反应(见表 2)。
表 2 梅毒诊断试验结果解读 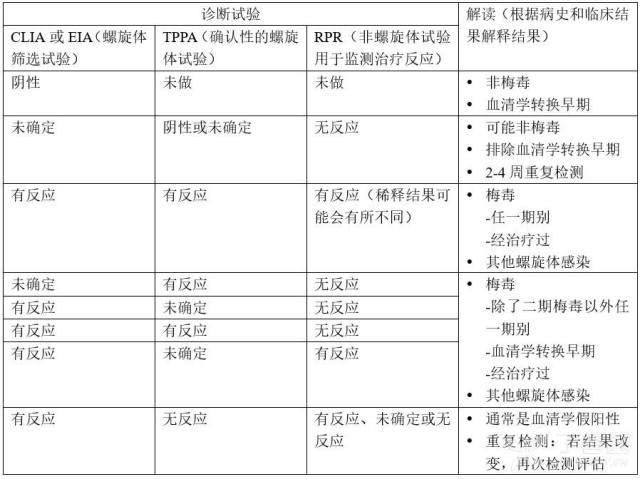
梅毒分期不能仅凭实验室结果,还需病史和体格检查。一期梅毒和二期梅毒有临床症状;早期潜伏期梅毒和晚期潜伏期梅毒一般没有症状。仔细识别出患者未留意到的症状十分重要,应当包括全面的肛门生殖器检查和皮肤科检查。早期潜伏期梅毒的分期标准见表 3。
表 3 早期潜伏期梅毒的分期标准 
未定论检测结果的处理
一般来说,未定论检测结果多来自感染早期或晚期感染的抗体水平减低时。最常见的检测结果组合如下:
RPR 阳性+螺旋体筛选试验(CLIA/EIA)阴性+确认试验(TPPA)阴性,提示 RPR 结果为假阳性;
螺旋体筛选试验(CLIA/EIA)阳性+确认试验(TPPA)阴性+RPR 阴性,提示可能为假阳性,也可能为早期感染;
螺旋体筛选试验(CLIA/EIA)阳性+确认试验(TPPA)不确定+RPR 阴性,可能表示既往经治疗的感染或新发感染以后抗体水平减低时。
当检测结果无定论时,临床医生应当询问患者既往梅毒感染史和治疗史,如果有可能为早期梅毒,应在 2 到 4 周后再次检测。若结果未改变,结果应结合病史解读,包括晚期未治疗感染的可能性、经治疗的感染,或来自中非、南非、东南亚和非洲流行病国家成人的非性病螺旋体病。
推荐治疗方案
表 4 梅毒推荐治疗方案 
随访
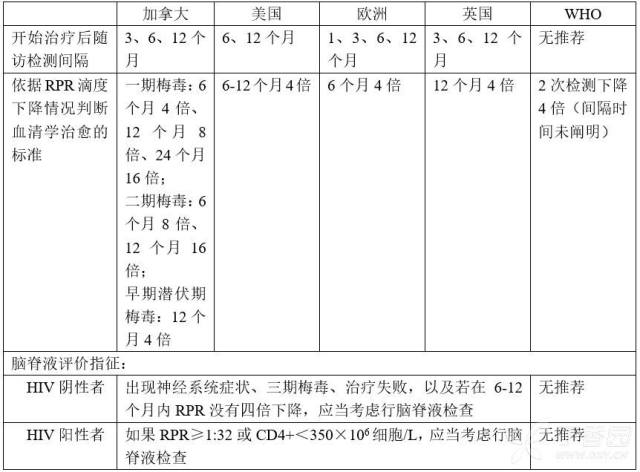
由于梅毒没有治愈试验,所以 RPR 转化为非反应性即为成功治愈的最佳判断依据。患者应在开始治疗时进行检测,在 6 个月和 12 个月时重复检查监测病情。目前没有临床数据指导治疗后 RPR 滴度的解读,指南主要依据专家意见,表 5 所示为欧洲、英国、美国、加拿大和 WHO 指南。
表 5 梅毒治疗评价